...Trichinellose
Trichinose
Embranchement des Némathelminthes,
Classe des Nématodes,
Aphasmidien
Sous-classe des Adenophorea
Super famille des Trichuroidea
Trichinella spiralis
adultes: vers de très petite taille
mâle: 1,5 mm
femelle: 3 à 4 mm, vulve située au 1/5 antérieur, ovovivipare
Larve L1 : enkystées dans des fibres musculaires,
kyste en forme de citron de 400 µm de long, la larve est enroulée en spirale ( coupe ), mesure 1 mm de long
cycle indirect HD = HI = mammifères carnivores et omnivores dont l'homme (150 espèces hôtes recensées), cycle dans la nature au voisinage de l'homme: porc / rat larves musculaires L1 infestantes, contamination de l'HD par ingestion des larves dans la viande crue ou peu cuite, 4 mues dans l'intestin adultes en 24 à 36 heures, accouplement et fécondation, les mâles disparaissent, les femelles s'enfoncent dans la muqueuse intestinale. Les oeufs éclosent in utero chez la femelle ponte de larves L1 (1500 larves / femelle pondues entre 5 jours et 2 mois après la contamination L'hôte devient alors HI, larves L1 migrantes (larves de 100 µm) (circulation sanguine vers les muscles). Les muscles les plus vascularisés sont parasités (sauf le coeur) La larve L1 pénétre dans une cellule musculaire qu'elle transforme en kyste caractéristique en 3 semaines environ; simultanément elle grandit jusque 1 mm, elle est alors infestante Dans le kyste musculaire, la survie des L1 est de plusieurs années, après la mort calcification in situ L'ingestion du kyste permettra la contamination d'un nouvel HD | 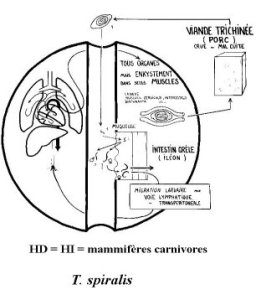 C_T_SPIR[Zoom...] |
Zoonose,
Contamination humaine par ingestion viande trichinée crue ou peu cuite, porc, sanglier...cheval...ours etc......
Affection cosmopolite, endémique dans les régions de forte consommation du porc (USA, Europe de l'Est); hyperendémique dans les régions boréales
derniéres épidémies française dues à des chevaux trichinés
Résistance des larves L1 dans le muscle: ne sont tuées que par une cuisson prolongée (10 minutes à 80 °C) ou la congélation (10 jours à - 25 °C);
saumure (6 semaines dans une saumure à 19 % de NaCl), irradiation (morceaux d'une épaisseur < 10 cm)
la fumure est sans effet
Les signes cliniques dépendent de l'importance de la contamination porteurs sains si moins de quelques dizaines de larves (cas fréquent)
phase d'incubation :
-
formation des adultes dans le tube digestif,
dure 48 heures, souvent silencieuse
si contamination importante, douleurs abdominales, diarrhée
phase d'invasion :
-
larves L1 migrantes dans système circulatoire
de J + 2 à J + 15 ou J + 30
fièvre jusque 40 - 41 °C, signes de toxi-infection: douleur abdominale, diarrhée
phase d'état :
-
installation des larves L1 dans les cellules musculaires
à partir de J + 15
fièvre en plateau à 40-41 °C , altération de l'état général
oedèmes dus à des réactions de nature allergique, surtout localisés à la face et péri-orbitaires (maladie des grosses têtes)
asthénie, manifestations allergiques (urticaire, crises d'asthme)
myalgies, crampes musculaires
phase chronique :
-
correspond à l'enkystement des larves L1,
après J + 30
diminution de la fièvre
myalgies, manifestations d'allergie, fatique
la convalescence est longue: plusieurs mois
possibilité de complications neurologiques et cardiaques
Remarque : hyperéosinophilie ascendante jusque J + 60 puis en plateau, l'intensité des myalgies semble corrélée à l'hyperéosinophilie
diagnostic d'orientation
-
notion de repas infestant et d'épidémie ,
hyperéosinophilie > 1G/L dans 50 % des cas
augmentation des CPK dès la 2 ème semaine
diagnostic direct
-
élimination fécale des adultes: discrète, irrégulière, non décelée
biopsies musculaires possibles (triceps, deltoïde) après J + 3-4 semaines, valables uniquement si infestation importante,
risque de faux négatifs
diagnostic indirect
-
recherche obligatoire des anticorps sériques décelables à partir de J + 15, présents chez 50 % des patients à J + 30
techniques utilisables: ELISA, IFI, technique d'agglutination sur latex
le taux d'anticorps semble corrélé à l'importance de l'infestation
les anticorps persistent plusieurs années intérêt épidémiologique
Remarque : nouveauté: recherche des antigènes circulants
chimiothérapie antiparasitaire :
-
tous les nématocides sont actifs sur les stades adultes intestinaux des trichines, cette phase est très courte et exige d'agir avant l'apparition des signes cliniques seuls les benzimidazolés suffisamment diffusibles sont susceptibles d'atteindre les larves L1 :
-
Flubendazole Fluvermal® cure de 1 semaine,
Thiabendazole Mintezol® hôpital cure de 1 semaine, diminue l'importance des myalgies
Albendazole Zentel® hôpital et DOM TOM, cure de 2 semaines, utilisable chez l'enfant > 2 ans
Aucun de ces médicaments n'est utilisable chez la femme enceinte
-
autre thérapeutique: corticothérapie
pas de chirurgie possible
prophylaxie générale :
-
surveillance des viandes de boucherie ( trichinoscopies obligatoires sur la viande de porc et sur toute viande importée)
prophylaxie individuelle :
-
cuisson à coeur,
congélation ( -25° / 15j ).
